はじめに
「患者さんが麻痺側へどんどん倒れていく…」
「『押さないで!』と声をかけても、余計に健側の手足で強く押してくる…」
「移乗介助が怖くて、いつも2人がかりになってしまう…」
脳卒中リハビリの現場で、このようなPusher現象(プッシャー現象)に頭を悩ませている理学療法士・作業療法士は多いのではないでしょうか。
この現象は、患者さんが意図的に抵抗しているわけではありません。その背景にあるメカニズムを理解することが、効果的なリハビリテーションの第一歩です。
この記事では、脳卒中リハビリにおけるPusher現象のメカニズムから、臨床で即使える評価スケール(SCP)、そして具体的なアプローチ方法まで、明日からの臨床に活かせるような内容について解説します。
臨床理学Labではより深掘りしていきます

そもそもPusher現象とは?メカニズムを理解すれば怖くない
Pusher現象は、Contraversive Pushingやプッシャー症候群とも呼ばれ、主に脳卒中後の患者さんに見られる特異な姿勢行動です。その特徴は、Karnathらが提唱した以下の3つに集約されます。
- 自発的な姿勢異常: 身体が麻痺側へ約20°傾いている。
- 健側上下肢によるPushing: 健側の手や足を使って、麻痺側へ能動的に押す。
- 他動的修正への抵抗: セラピストが姿勢をまっすぐに修正しようとすると、強く抵抗する。
なぜ患者さんは麻痺側へ押してしまうのか?
この不可解な行動の鍵は、「身体の正中軸のズレ」にある、といわれています。
Pusher現象の患者さんは、身体が麻痺側に傾いた状態を「まっすぐ」だと認識しています。そのため、セラピストが正しい正中位に修正しようとすると、患者さんにとっては「健側へ倒される」という感覚に陥り、それを立て直そうとして必死に麻痺側へ押してしまうのです。
興味深いことに、多くの研究で視覚的な垂直性(Visual Vertical)は保たれていることが報告されています。つまり、患者さんは「目で見たまっすぐ」は理解できるのに、「身体で感じるまっすぐ」がズレている状態なのです。
この「身体感覚と視覚のミスマッチ」こそが、リハビリテーションにおける最大の治療ポイントになります。
「押さないで!」という声かけが逆効果なのは、患者さんが「倒れそうな自分を立て直す」という正常な反応として押しているからです。彼らの行動を理解し、そのズレを修正する手助けをすることが我々セラピストの役割です。

臨床で使える!Pusher現象の評価方法「SCP」をマスターしよう
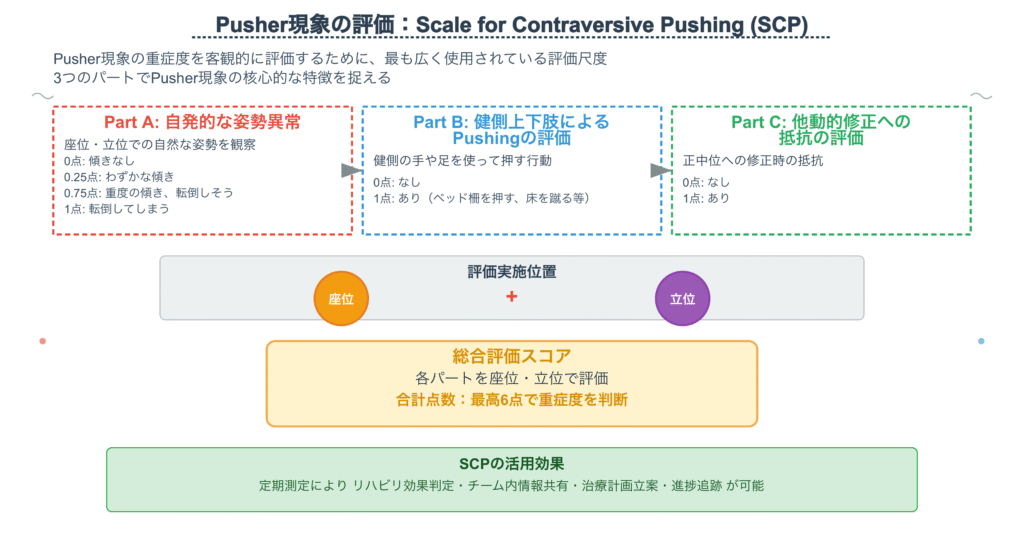
アプローチの前に、まずはPusher現象の重症度を客観的に評価することが不可欠です。そこで最も広く使われているのが「Scale for Contraversive Pushing (SCP)」です。
SCPは、以下の3つのパートで構成され、Pusher現象の核心的な特徴を捉えることができます。
- Part A: 自発的な姿勢異常の評価(座位・立位)
- Part B: 健側上下肢によるPushingの評価(座位・立位)
- Part C: 他動的修正への抵抗の評価(座位・立位)
SCPの具体的な評価手順
Part A: 自発的な姿勢異常
患者さんに何も指示せず、自然な座位・立位姿勢を観察します。麻痺側への傾きの角度で点数化します。
- 0点: 傾きなし
- 0.25点: わずかな傾き
- 0.75点: 重度の傾き、転倒しそうになる
- 1点: 転倒してしまう
Part B: 健側上下肢によるPushing
座位・立位で、健側の手や足を使って押す行動が見られるかを評価します。
- 0点: なし
- 1点: あり(例:健側の手でベッド柵を押す、健側の足で床を蹴る)
Part C: 他動的修正への抵抗
セラピストが患者さんの姿勢をゆっくりと正中位へ修正しようとした際の抵抗の有無を評価します。
- 0点: なし
- 1点: あり
座位と立位でそれぞれ評価し、合計点(最高6点)で重症度を判断します。このスコアを定期的に測定することで、リハビリの効果判定やチーム内での情報共有がスムーズになります。
段階的アプローチ戦略|座位から歩行まで、具体的な介入アイデア
Pusher現象へのアプローチには、共通する3つの基本原則があります。
- 患者さんの主観的な「まっすぐ」を認識させる
- 視覚フィードバックを最大限に活用する
- 健側での”押し”が不要な環境を設定する
これらの原則に基づき、座位から歩行まで、段階的なアプローチ戦略を紹介します。
【Step 1: 座位でのアプローチ】
まずは安全な座位で、身体のズレに「気づき」を与えることから始めます。
- 環境設定:健側に壁を作る
最もシンプルで効果的なのが、健側に壁やテーブルを配置し、物理的に押せなくすることです。「押すな」という指示より、環境で行動を制約する方が、患者さんの混乱を招きません。 - 視覚フィードバックの活用
- 鏡: 真正面に鏡を置き、「鏡の中の自分と私の肩の高さを同じにしてみましょう」と、視覚的な基準で姿勢を修正してもらいます。
- 垂直な線: ドアの枠や窓枠などを基準に、「あの柱と同じようにまっすぐ座ってみましょう」と促します。
- リーチ動作の誘導
健側の手で、健側方向にあるペットボトルを取るなど、「押す」ために使っていた手を別の目的(リーチ)に使うことで、Pushingを抑制します。
【Step 2: 移乗・立ち上がりでのアプローチ】
移乗や立ち上がりは転倒リスクが高い場面です。安全を確保しつつ、正しい動作パターンを学習させます。
- 移乗方向の工夫
ベッドから車椅子への移乗では、健側から麻痺側へ移乗する方が、健側で押すスペースがなくなり、Pushingが出現しにくくなります。 - 立ち上がりの介助
セラピストは麻痺側に立ち、膝折れを防ぎつつ、患者さんの健側の手はベッド柵などを「引く」または「支える」ように誘導します。「天井から糸で引っ張られるように」など、垂直方向への意識を促す声かけが有効です。
【Step 3: 立位でのアプローチ】
立位でも座位と同様、環境設定と視覚フィードバックが鍵となります。
- 環境設定
平行棒の健側に壁がある場所や、**部屋の隅(コーナー)**を利用し、健側への空間を制限します。これにより、患者さんは麻痺側下肢へ荷重せざるを得ない状況になります。 - 重心移動の練習
セラピストは麻痺側に位置し、まずは健側下肢への荷重から練習します。麻痺側の足を少し浮かせる練習などを通して、安定して片脚で立てる感覚を養います。
【Step 4: 歩行でのアプローチ】
歩行は最終段階。ここでも環境設定が重要です。
- 健側に壁がある廊下を歩く
物理的なガイドがあることで、まっすぐ歩く意識が促されます。 - 前方へ押す課題を利用する
健側の手でショッピングカートや歩行器を押しながら歩くと、側方へのPushingが前方への推進力に変わり、歩行が安定することがあります。
臨床のヒントと失敗談|経験から学ぶPusher現象への対応
成功の鍵は多職種連携
セラピストがリハビリ室でアプローチしても、病棟生活で元に戻ってしまっては意味がありません。
SCPの評価結果を看護師や介護士と共有し、「この患者さんはPusher現象があります。椅子に座る時は、健側を壁につけてください」といった具体的な対応策をチームで統一することが極めて重要です。
【失敗談】良かれと思ってやったけど…
私も若手の頃、Pusher現象の患者さんを前に焦ってしまい、「もっとまっすぐに!」と強く姿勢を修正しようとして、患者さんがパニックになり、余計に強く抵抗されてしまった経験があります。
彼らの「傾いているのがまっすぐ」という世界をまず受け入れ、安心感を与えた上で、「こっちが本当のまっすぐですよ」と視覚情報を使って優しくガイドすることが大切だと痛感しました。
まとめ:Pusher現象は改善する!焦らず、根気強く向き合おう
Pusher現象は、セラピストにとって挑戦的な課題ですが、そのメカニズムを理解すれば、決して対応できない現象ではありません。
この記事のポイント
- Pusher現象の原因は、身体の正中軸のズレ。
- まずは客観的評価(SCP)で現状を把握する。
- アプローチの鍵は「視覚フィードバック」と「環境設定」。
- 座位→立位→歩行と、段階的に課題を設定する。
Pusher現象のリハビリは時間がかかることもありますが、適切なアプローチを続ければ必ず改善が見られます。この記事が、明日からの皆さんの臨床の助けになれば幸いです。焦らず、患者さんと一緒に一歩ずつ進んでいきましょう。


