はじめに
立ち上がり動作は、病院・施設・在宅問わず、あらゆるリハビリ現場で見かける基本動作です。ベッドから椅子、椅子から立位、トイレ動作、入浴、食事前の起立など、その頻度は非常に多く、動作としての“重要性”は極めて高いと言えると思います。
そしてこの動作には、下肢筋力、バランス、体幹機能、可動域、神経機能、心理的要因など、複数の要素が密接に関与しています。
そのため、「立ち上がれるかどうか」だけでなく、どういう戦略で立ち上がっているか、どこに困難が潜んでいるかを評価することは、機能改善・再発予防・転倒防止に直結します。
今回は、明日からの臨床現場で“すぐ使える”観察ポイントを、動作フェーズごとにわかりやすく解説します。

観察の前に押さえるべき基本知識
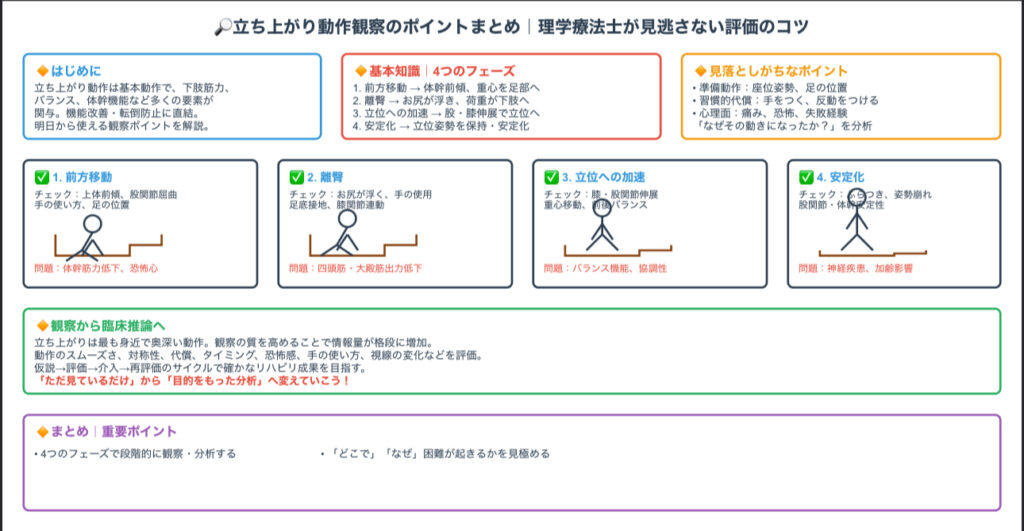
立ち上がり動作を的確に観察するには、運動学的なフレームワークを理解しておくことが重要です。以下は、立ち上がり動作を4つのフェーズに分けた代表的なモデルです(Schenkmanらによる)。
- 前方移動(屈曲層)(Flexion momentum phase)
→体幹を前傾させ、重心を足部に移す準備動作 - 臀部離床(Seat-off phase)
→お尻が椅子から浮き、荷重が下肢へ移行する段階 - 立位への加速(伸展層)(Momentum transfer phase)
→股・膝の伸展を伴いながら立位へ移行する - 安定化(Stabilization phase)
→立位姿勢を保持し、安定させる最終段階
この分類をもとに、「いつ・どこで・なぜ困難が起きているのか?」を段階的に観察・分析することが、理学療法士としての臨床推論力を高めるカギになります。
立ち上がり観察ポイント【フェーズ別まとめ】
1. 前方移動(上体を前に倒す動き)
チェックポイント
- 上体がしっかりと前傾できているか(体幹の屈曲可動性)
- 頭部〜体幹の動きに「滑らかさ」があるか
- 股関節屈曲は十分か(約90度以上)
- 手で膝を押したり、椅子を押していないか
- 足の位置(踵が椅子よりやや前方にあるか)
臨床の視点
この段階で十分に前傾できない患者は、次の「離臀」に移れず、立ち上がりに失敗することが多いです。
原因は主に以下のようなものが考えられます。
- 体幹筋の筋力低下や固さ(体幹屈曲困難)
- 恐怖心(転倒への不安から体を倒せない)
- 認知機能の低下(前傾という動作の意味が理解できない)
また、患者によっては「重心が足に乗っている感覚がわからない」と訴えることもあります。
この段階での動き出しの質を見極めることが、次の評価につながります。
2. 離臀(お尻が浮くタイミング)
チェックポイント
- お尻がスムーズに浮いているか(遅延・勢いに頼っていないか)
- 手をついて強く押していないか(代償の有無)
- 足底接地状態(前足部~踵の荷重バランス)
- 膝関節伸展との連動性(不十分な場合は膝折れリスク)
臨床の視点
「立ち上がれない」と訴える患者の多くは、このフェーズでつまずいています。
特に、大腿四頭筋や大殿筋の出力低下、タイミングの不一致(体幹が前に行かずに膝を伸ばそうとする)などが原因です。
また、力任せに“どっこいしょ”と立ち上がる人は、運動戦略の最適化がされていない可能性も。
ここでは、どれだけエネルギー効率良く動けているかにも注目しましょう。
3. 立位への加速(重心移動)
チェックポイント
- 膝と股関節の伸展がスムーズかつ左右対称か
- 頭部の挙上・姿勢の移行スピード(過剰に速くないか)
- 前方への重心流出(前のめり)や、後方バランス喪失の有無
- 歩行へ自然につながるかどうか
臨床の視点
この段階では、運動の「勢い」が立位に変換されるタイミングです。
動きがぎこちない場合、支持基底面が狭い・バランス機能が弱い・協調性の問題などが考えられます。
よく見られるのが、「立ち上がった瞬間によろめく」「前につんのめる」「支えがないとふらつく」といったケースです。
これらは、固有感覚や前庭系機能、バランス戦略の異常が隠れている可能性があり、動的バランステスト(TUG、5回立ち上がりなど)との併用が有効です。
4. 安定化(立位保持)
チェックポイント
- 立ち上がった後のふらつき・姿勢の崩れ
- 股関節、体幹の安定性(左右への揺れや代償)
- 足部の位置、体重支持の左右差
- 視線の安定性(めまいや不安定感の訴え)
臨床の視点
ここでは、「立った状態を安全に維持できるか」を見ることが目的です。
立ち上がりはできても、安定して保持できなければ転倒リスクが高まります。
神経疾患・加齢・内服薬の影響などが疑われる場合は、**立位保持テストや感覚評価(閉眼立位、足踏みテスト)**などを組み合わせましょう。
立ち上がり観察で見落としがちなポイント
- 準備動作:すでに浅く座っている、足を整えていない時点で不利なスタートになっている可能性がある
- 習慣的な代償動作:非麻痺側ばかり使う、机に手をつく、反動をつけるなどは“立ち上がれるけど改善の余地あり”のサイン
- 心理面:痛みや恐怖、失敗経験によって無意識にブレーキがかかっていることもある
観察では、「どの動きが問題か?」だけでなく「なぜその動きになったか?」という原因に迫る視点が重要です。

まとめ|観察から臨床推論につなげる
立ち上がりは、最も身近で、最も奥深い動作のひとつです。
観察の質が高まれば、そこから得られる情報量は格段に増えます。
動作のスムーズさ、対称性、代償、タイミング、恐怖感、手の使い方、視線の変化など、評価すべきポイントは多岐にわたります。
そして、そこから仮説→評価→介入→再評価へとつなげることで、確かなリハビリ成果が期待できます。
明日の臨床から、「ただ見ているだけ」の観察を、「目的をもった分析」へと変えていきましょう。